Edema Maculare e Retinopatia Diabetica
L’edema maculare diabetico è una grave conseguenza della retinopatia diabetica che è una delle principali cause di cecità nei soggetti adulti in età lavorativa. La macula è la zona centrale della retina, sensibile alla luce e che permette una visione distinta e dettagliata.
Nella retinopatia diabetica i vasi sanguigni, danneggiati a causa di un’alta concentrazione di glucosio nel sangue, permettono la fuoriuscita dei liquidi che si accumulano nella macula causandone l’edema provocando problemi visivi anche molto gravi fino alla cecità.
Oltre al diabete e ai fattori genetici che sicuramente favoriscono lo sviluppo dell’edema maculare, ci sono altri fattori di rischio che aumentano la probabilità di sviluppo della patologia:
- gravità e durata del diabete
- ipertensione
- iperlipidemia
- nefropatia diabetica
- anemia
- apnea notturna
- chirurgia della cataratta
- fattori di rischio generici: obesità, abuso di alcool, carenza di Vitamina D
Impatto socio-sanitario dell’edema maculare diabetico
Data l’alta prevalenza del diabete, che in Italia è del 3/4% con tendenza ad aumentare negli anni, la retinopatia diabetica rappresenta un problema sanitario non trascurabile.
A partire dagli anni 90 del secolo scorso sono stati fatti numerosi studi per valutare la prevalenza e l’incidenza dell’edema maculare diabetico e sono state messe in evidenza delle differenze fra diversi tipi di popolazione.
Nei diabetici di origine europea la prevalenza nel 1990 era di circa il 5%, poi nel decennio successivo la stessa si è attestata nel mondo occidentale attorno al 3%; questo risultato è stato imputato ad una migliore presa in carico dei pazienti diabetici sia sul piano endocrinologico che oftalmologico.
Come si sviluppa l’Edema Maculare Diabetico?
La patogenesi dell’edema maculare diabetico è complessa ed è legata a numerosi fattori intrinseci.
Il fattore principale è l’iperglicemia cronica che scatena dei cambiamenti biochimici legati all’attivazione di fattori che favoriscono l’ipossia, una reazione infiammatoria, uno stress ossidativo ed una disfunzione vascolare.
Si attiva quidi una produzione di VEGF e di differenti citochine che sono all’origine delle alterazioni tissutali con perdita delle cellule endoteliali, ispessimento della membrana basale, apoptosi neuronale ed attivazione delle cellule gliali retiniche.
Il risultato finale è un’occlusione dei capillari e la rottura della barriera emato retinica con un aumento della permeabilità che contribuisce ad un peggioramento della retinopatia diabetica.
Alcuni fattori sistemici quali l’ipertensione arteriosa, fattori che favoriscono un sovraccarico volemico (insufficienza renale, cardiaca e ipoalbuminemia) e l’apnea notturna possono peggiorare l’edema maculare diabetico in quanto alterano la pressione idrostatica all’interno dei capillari.
Alcuni studi hanno dimostrato che il vitreo potrebbe giocare un ruolo importante nella patogenesi dell’edema maculare diabetico, è stata osservata una risoluzione spontanea dell’edema dopo il distacco posteriore del vitreo completo.
Quindi fattori intraoculari quali la trazione vitreo-retinica e le membrane epiretiniche possono peggiorare l’edema maculare.
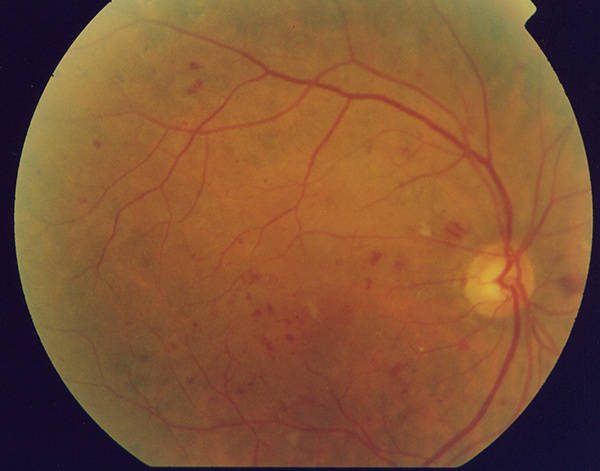
Come avviene la diagnosi?
L’edema maculare diabetico è caratterizzato da un aumento di spessore della retina per un accumulo di liquidi e per la presenza di essudati lipidici.
Per valutare l’ispessimento retinico è opportuno usare l’OCT che permette di quantificare e definire la localizzazione. L’OCT ha un ruolo importante nella diagnosi e per la valutazione dell’evoluzione dell’edema e fornisce indicazioni sulla prognosi funzionale.
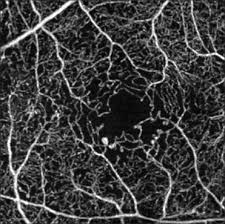
La fluorangiografia (FAG) è utile per avere un bilancio dell’edema maculare, permette di valutare il grado di occlusione dei capillari maculari associati all’edema e la gravità della non perfusione e quindi delle aree ischemiche nella periferia retinica.
L’ecografia permette di analizzare lo stato delle retina e l’interfaccia vitreoretinica in caso di cataratta o di emorragia vitreale.
Trattamento sistemico
Controllo glicemico: numerosi studi clinici hanno dimostrato la relazione fra equilibrio glicemico e complicanze retiniche nel paziente diabetico. Il Diabetes Control And Complications Trial (DCCT) ha dimostrato come la gravità e la durata dell’iperglicemia siano i fattori di progressione delle complicanze microvascolari retiniche.
Controllo pressione sistemica: la pressione sistemica deve essere controllata in tutti i pazienti diabetici, l’indicazione è di 130/70 mmHg. Sembra che il trattamento anti ipertensivo agisca sul sistema renina-angiotensina sia con gli inibitori dell’enzima di conversione dell’angiotensina (lisinopril, enalapril) sia con gli antagonisti dei recettori dell’angiotensina II (candesartan, losartan) che presentano un’efficacia superiore agli altri anti ipertensivi nel quadro della retinopatia diabetica.
Controllo lipidico: il controllo del quadro lipidico è importante soprattutto per la riduzione delle complicanze macrovascolari. Il primo trattamento prescritto è una statina. Le complicanze microvascolari retiniche sono ridotte dall’uso dei fenofibrati.
Uso di tabacco: oltre ad essere un fattore conosciuto di rischio cardio vascolare è associato anche ad un rischio aumentato di progressione della retinopatia diabetica.
Trattamento locale
Laser
Gli studi hanno dimostrato che:
- anche se il laser può migliorare l’acuità visiva dei pazienti trattati, il beneficio visivo si instaura lentamente;
- sul piano anatomico e funzionale il risultato ottenuto con il laser è inferiore a quello ottenuto dopo iniezioni intravitreali;
- non vi è alcun beneficio sul piano visivo nell’associazione laser IVT, ed il risultato ottenuto era sempre inferiore a quello osservato con IVT in ionoterapia (studio RESTORE con ranibizumab, studio BOLT con bevacizumab, studio VIVID/VISTA con aflibercept).
In conclusione in caso di un edema maculare diabetico centrale conviene effettuare in prima intenzione delle IVT in monoterapia. Il laser si utilizza solo in caso di persistenza dopo sei mesi dal trattamento con IVT sulle aree di edema residuo.
Il trattamento laser avviene secondo le indicazioni dello studio ETDRS(11) che ha dimostrato come la fotocoagulazione focale o a griglia è efficace per ridurre la frequenza delle ridotte capacità visive: dopo tre anni il 12% del gruppo trattato aveva una ridotta capacità visiva superiore a tre linee verso il 24% del gruppo di controllo, con una diminuizione del rischio del 50%.
Corticosteroidi
Il meccanismo di azione dei corticosteroidi è multifattoriale: i corticosteroidi permettono di stabilizzare la barriera emato retinica interna con le loro proprietà antiinfiammatorie, antiapoptosiche, anti edemigene e anti angiogeniche. La somministrazione per via intravitreale permette di usare una dose minima ma efficace senza rischi di scompensare il diabete. Tre sono i principi attivi attualmente in uso:
- triamcinolone
- desametasone
- fluocinolone
I corticosteroidi hanno dimostrato la loro efficacia per trattare l’edema maculare diabetico. Il miglioramento visivo che inducono inizialmente è tuttavia limitato dallo sviluppo di una cataratta. Trovano quindi una migliore indicazione nei pazienti pseudofachici. L’associazione di impianto di desametasone alla chirurgia della cataratta permette di ridurre il rischio di un peggioramento post operatorio dell’edema maculare.
Anti-VEGEF
I fattori di crescita dell’endotelio vascolare sono implicati nelle fisiopatogenesi dell’edema maculare diabetico. Le molecole che inibiscono questo fattore di crescita, somministrati per via intra-vitreale, sono stati i primi ad ottenere dei risultati significativi nel trattamento dell’edema maculare diabetico associato ad una bassa acuità visiva. Tre sono le molecole in uso:
- Ranibizumab
- Aflibercept
- Bevacizumab
Vitrectomia
L’edema maculare diabetico associato ad una trazione vitreo maculare è l’unica forma clinica per la quale la chirurgia è indicata di prima intenzione.
Questa forma è rara, solo il 5% degli edemi, ed ha una forma anatomica caratteristica: l’apice dell’edema all’OCT è o a livello o sotto la ialoide posteriore parzialmente staccata.
Sei Medico Oculista oppure Ortottista?
Iscriviti subito al Percorso Formativo Professione Oculista per avere 36 crediti ECM
Articolo tratto dalla lezione del Percorso Formativo Professione Oculista del Dr. Cassinerio “Edema Maculare Diabetico” (ANNO 2018)
CONTATTACI SUBITO per avere la versione integrale della lezione del Percorso Formativo Professione Oculista “Edema Maculare Diabetico” del Dott. Cassinerio



